COPD (of rokerslong)
COPD, het is een term die vaak opduikt, maar wat betekent dat nu? Het woord staat voor Chronic Obstructive Pulmonary Disease. Deze term omvat meerdere progressieve longziektes, waaronder chronische bronchitis en longemfyseem en uit zich voornamelijk door het bemoeilijken van de ademhaling. Al je vragen over COPD beantwoorden we hier.
Wat is het verschil tussen chronische bronchitis en longemfyseem?
Chronische bronchitis en longemfyseem zijn beide vormen van COPD, maar verschillen qua symptomen en in de manier waarop ze de luchtwegen aantasten.
Chronische bronchitis
Er is sprake van chronische bronchitis bij een blijvende ontsteking van de vertakkingen van de luchtpijp waardoor de slijmvliezen meer slijm gaan produceren. Als gevolg van deze ontsteking worden de slijmvliezen dikker en krijg je een benauwder gevoel. De prominentste symptomen zijn dan ook een overmatige slijmproductie en chronische hoest. Belangrijke oorzaken van chronische bronchitis zijn langdurige blootstelling aan luchtvervuiling en irriterende stoffen.
Longemfyseem
Longemfyseem is een aandoening waarbij de longblaasjes worden beschadigd, de longen hun elasticiteit verliezen en de lucht bij het uitademen in de longen opgestapeld blijft. Dit leidt tot ademhalingsproblemen en uit zich in kortademigheid of ademnood. Roken is een van de meest voorkomende oorzaken van longemfyseem, maar ook langdurige blootstelling aan luchtvervuiling en genetische factoren kunnen daarbij een rol spelen.

Emfyseem
Wat is de oorzaak van COPD?
Hoe kan COPD ontstaan? Deze ziekte is een langzaam evoluerende longaandoening die steeds erger wordt. Deze longziekte ontstaat meestal ten gevolge van roken. 9 op de 10 COPD-patiënten zijn immers rokers of ex-rokers. Een rookstop is dan ook het eerste advies om te longen zo veel mogelijk te sparen. Soms kan de ziekte ook ontstaan door langdurige blootstelling aan schadelijke stoffen op het werk zoals bijvoorbeeld houtstof, lijm- of verfdampen. Verder spelen erfelijke factoren een rol en is het effect van luchtvervuiling (o.a. rol van fijn stof) niet te onderschatten.
Wat zijn de symptomen van COPD?
De eerste symptomen zijn hoesten, slijm, benauwdheid en/of vermoeidheid. Een aanslepende (chronische) hoest, het opgeven van fluimen, piepende ademhaling en een gevoel van kortademigheid zijn typische symptomen van patiënten met deze longziekte. In het begin doen er zich enkel klachten voor bij zware inspanningen, zoals bij het sporten. Wanneer er sprake is van ernstig COPD kunnen klachten ook optreden bij geringe inspanning en soms zelfs in rust. Patiënten zijn hierdoor vaak niet langer in staat dagdagelijkse activiteiten uit te oefenen. Zelfs het overbruggen van korte afstanden wordt dan moeilijk. Bij de meeste patiënten wisselen goede en slechte dagen zich af. Ook hebben patiënten vaker ’s nachts of ’s ochtends hinder van de opgesomde klachten dan tijdens de rest van de dag.
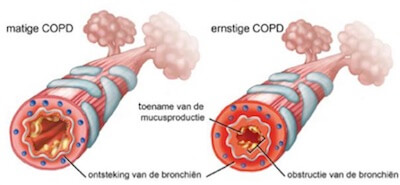
Chronische bronchitis
COPD-patiënten zijn ook vatbaarder voor bacteriële en/of virale luchtweginfecties. Bij een verkoudheid, griep of andere ontsteking van de luchtwegen kan een patiënt ernstig ziek worden. Deze infecties kunnen een plotse toename van de klachten veroorzaken, wat men een COPD-opstoot of exacerbatie noemt.
Wat is de ergste vorm van COPD?
COPD komt voor in verschillende stadia waarin de klachten bij deze longziekte steeds erger worden. In de eerste stadia merken patiënten vaak niet dat ze ziek zijn. Ze zijn af en toe kortademig, beginnen wat meer te hoesten en de productie van slijm neemt toe. In verdere stadia zal het ademen zelf effectief moeilijker worden en neemt de vermoeidheid toe. In dit geval worden ook dagdagelijkse activiteiten steeds lastiger om uit te voeren.
In de laatste fase van deze aandoening worden de klachten snel erger en spreken we van de palliatieve fase. In dit stadium zal je regelmatig naar het ziekenhuis moeten waar de longarts er alles aan doet om je zo goed mogelijk te begeleiden. Deze fase richt zich niet op het herstel van de longziekte, maar wel op het welzijn van de patiënt om de ziekte zo draaglijk en het leven zo aangenaam mogelijk te maken. Hoe lang deze fase duurt, is afhankelijk van patiënt tot patiënt en kan variëren van enkele weken, maanden tot zelfs meerdere jaren.
Kan je genezen van COPD?
Van alle longziektes kan COPD momenteel nog niet worden genezen. De beschadiging is helaas onomkeerbaar. Wel blijft een goede levenskwaliteit mogelijk door te stoppen met roken, geneesmiddelen te inhaleren die de luchtwegen verwijden of het volgen van een aangepast revalidatieprogramma.
Het is niet alleen aangewezen om jezelf correct te informeren, ook luisteren naar je lichaam om beter met de klachten te kunnen omgaan, is zeer belangrijk. Voor veel patiënten met deze longziekte is dat een behoorlijke uitdaging, want het vergt veel zelfdiscipline.
Begeleidingstraject in geval van een opname
Een opname naar aanleiding van COPD duurt gemiddeld 6 dagen. Dagelijks komt een arts bij je langs, meestal in de voormiddag. Onder leiding van de longartsen is er dagelijks overleg tussen de verschillende leden van ons team waarbij de evolutie van jouw toestand (‘zorggraad’) geëvalueerd wordt. Indien nodig wordt het behandelplan bijgestuurd.
Een team van artsen, verpleegkundigen, kinesitherapeuten, diëtisten, psychologen en medewerkers van de sociale dienst, die allen deel uitmaken van de dienst longziekten, begeleiden je stap voor stap.
Ons belangrijkste doel is om jouw klachten te verminderen zodat je zo snel mogelijk het ziekenhuis kunt verlaten. Op dag 1 heb je een gesprek met jouw behandelend longarts en met de coördinerend COPD-verpleegkundige. Jouw klachten en jouw persoonlijke situatie worden in kaart gebracht en we geven uitleg over je verblijf in het ziekenhuis en het begeleidingstraject.
We maken ook de eerste afspraken in verband met je verdere behandeling en we bereiden meteen ook al je vertrek uit het ziekenhuis voor. Samen met medewerkers van de sociale dienst zal de verpleegkundige nakijken hoe de thuiszorg na je verblijf in het ziekenhuis het best georganiseerd kan worden.
Welke onderzoeken worden er uitgevoerd bij opname?
Gedurende je verblijf in het ziekenhuis onderscheiden we 3 fasen.
Fase 1
Behalve pols, bloeddruk, temperatuur en zuurstofgehalte in het lichaam wordt op de eerste dag van je verblijf een foto van de longen, een elektrocardiogram (info over de hartfrequentie en –ritme) en een bloedstaal afgenomen. Indien aangewezen wordt gevraagd een fluim op te hoesten dat door het klinisch laboratorium verder zal worden onderzocht. Bij koorts wordt een bloedkweek en een urinestaaltje afgenomen. Beide onderzoeken zijn belangrijk voor het vaststellen van de aard van de infectie.
Fase 2
Pols, bloeddruk, zuurstofgehalte in het lichaam en temperatuur worden dagelijks gemeten. Ook wordt je gewicht iedere ochtend bekeken. Omdat vaak cortisone (meestal Medrol®) wordt gebruikt, worden je bloedsuikerwaarden ook regelmatig gemeten. Cortisone kan immers aanleiding geven tot een ontregeling van suiker in het bloed.
Als de longarts het nodig vindt, wordt een echografie van het hart ingepland om de invloed van de longproblemen op de hartfunctie te bepalen. Soms gebeurt er ook een CT-scan van de longen om de kwaliteit van het longweefsel te evalueren of bepaalde afwijkingen op te sporen.
Verder is het mogelijk dat een inwendig onderzoek van de luchtwegen (= bronchoscopie) wordt uitgevoerd. Via een dunne slang en een camera worden de luchtwegen bekeken, eventueel kleine stukjes weefsel weggenomen en slijmen verwijderd.
CT-scan
Het afnemen van ademtesten gebeurt met een longfunctietoestel. De resultaten hiervan zijn bepalend voor het uitstippelen van een juiste behandeling en o.a. het voorschrijven van puffers.
Bij twijfel of je ook thuis zuurstof moet krijgen, kunnen er bijkomende bloedtesten of een nachtelijke zuurstofsaturatiemeting worden gepland. Bij deze testen wordt de zuurstof gedurende de hele nacht geregistreerd.
Tot slot kan ook een 6 minuten wandeltest of een fietsproef worden uitgevoerd. Hierbij wordt de ernst van je aandoening nagegaan en nagekeken of je na een inspanning eventueel nood hebt aan extra zuurstof.
Tal van geneesmiddelen worden via puffers toegediend. De verpleegkundige zal je informeren over het correct gebruik ervan.
Zodra je situatie het toelaat worden ook specifieke spierkracht- en inspanningstesten uitgevoerd. Deze zijn noodzakelijk met het oog op een aangepast herstelprogramma (‘revalidatiebehandelplan’). Vervolgens worden - indien mogelijk - specifieke longrevalidatieprogramma’s opgestart. De mogelijkheid tot het volgen van een rookstopbegeleiding wordt altijd voorgesteld.

Longfunctietest
Fase 3
In deze laatste fase wordt je vertrek uit het ziekenhuis voorbereid. Op de dag van ontslag neemt de verpleegkundige samen met jou en eventueel je familie alle documenten en afspraken nog eens door. Vragen die je nog hebt, kan je met de verpleegkundige en/of arts bespreken.
Om de thuiszorg op de beste manier te organiseren, krijg je een aangepast document bestemd voor de huisarts met vermelding van je medicatie, kinesitherapie-behandelplan voor verdere oefeningen thuis, een eventueel advies i.v.m. voeding, enz.
De medewerkers van de sociale dienst bekijken je persoonlijke situatie. Zij bekijken of je thuis hulp nodig hebt en organiseren dit voor je indien gewenst. Als je denkt dat het binnenkort misschien moeilijk wordt om nog thuis te kunnen verblijven, kunnen zij je ook begeleiden bij het zoeken naar andere oplossingen zoals een revalidatie-instelling, serviceflat of rusthuis.
Ook voor vragen van familiale, financiële of administratieve aard kan je bij de sociale dienst terecht. Met de grootste discretie zoeken zij samen met jou naar de meest geschikte oplossing.
Na het ontslag uit het ziekenhuis neem je contact op met je huisarts voor controle en opvolging. Uiteraard is en blijft je huisarts de vaste schakel in de behandeling van je ziekte. Je kan steeds bij hem of haar terecht met klachten of vragen m.b.t. medicatie. Indien nog zal je huisarts je doorsturen naar een specialist.
Wat is de behandeling bij COPD?
Om de symptomen te verlichten, de progressie van de ziekte te remmen en de levenskwaliteit van de patiënt te verbeteren, zijn er verschillende behandelingsmogelijkheden.
Medicatie
De eerste noodzakelijke geneesmiddelen krijg je op de dag van opname via een infuus. Als de situatie het toelaat wordt vanaf dag twee of drie overgeschakeld op medicatie in tabletvorm. Bij inname van het maagonvriendelijke cortisone (Medrol®) krijg je ook geneesmiddelen ter bescherming van de maag.
Indien je thuis al medicatie via puffers gebruikt, verzoeken we je om deze mee te brengen naar het ziekenhuis. Ook als je een thuis een voorzetkamer gebruikt om je puffers toe te dienen is het aan te raden om deze mee te nemen naar het ziekenhuis.
Tijdens een opname in het ziekenhuis wordt vaak verneveltherapie voorgeschreven. Hierbij plaatst de verpleegkundige een klein maskertje verbonden met perslucht waarbij medicatie wordt toegediend via aerosol, met de bedoeling de vernauwde luchtwegen te verwijden.
Kinesitherapie
Je conditie op peil houden is een belangrijk onderdeel in de behandeling van deze longziekte. Om te vermijden dat ze buiten adem raken, zijn COPD-patiënten immers geneigd om alsmaar minder inspanningen te leveren met alle gevolgen van dien.
Van bij aanvang komt een kinesitherapeut langs op de kamer. Samen met de kinesitherapeut werk je aan het verbeteren van je inspanningsvermogen en het in stand houden en versterken van je algemene spieren en ademhalingsspieren. Verder leer je technieken aan voor een correcte ademhaling en het juist ophoesten van fluimen.
Zodra dit mogelijk is, wordt de kinesitherapie voortgezet in de revalidatieafdeling. Eerst wordt je conditie getest. Vervolgens wordt gestart met oefentherapie om conditie, uithouding en kracht te verbeteren. Het doel is ervoor te zorgen dat je na de ziekenhuisopname opnieuw relatief comfortabel bent en actief kunt functioneren.

Revalidatie in de oefenzaal
In samenspraak met je huisarts en kinesitherapeut, wordt na het ontslag uit het ziekenhuis de mogelijkheid geboden om voor de oefensessies naar het ziekenhuis te komen. Zo kan je onder begeleiding oefenen in de revalidatiezaal. Na een zekere oefenperiode in het ziekenhuis kan je daarna thuis verder een aangepast revalidatieprogramma verderzetten.
Voeding
Voor COPD-patiënten is het belangrijk een goed gewicht na te streven en de conditie op peil te houden. Goede voeding draagt hiertoe bij. Zowel gewichtsverlies als overgewicht kunnen immers nadelig zijn.
Veel patiënten verliezen gewicht. Door onder andere herhaalde infecties en/of inname van bepaalde medicatie is de eetlust afgeremd en wordt vaak onvoldoende gegeten. Ook verbruikt het lichaam meer energie dan normaal omdat het zelfs bij gewone activiteiten een grotere ademhalingsinspanning moet leveren.
Anderzijds hebben sommigen patiënten met longziektes last van overgewicht wat de kortademigheid nog doet toenemen. Voedingsadviezen zijn dan ook essentieel om je in staat te stellen je gewicht op peil te houden.
De diëtist(e) volgt op of je tijdens de opname voldoende eet en drinkt. Op de eerste of de tweede dag na opname worden je voedingsgewoonten gescreend. De diëtist(e) legt je het verband uit tussen een goede voedingstoestand en je ziekte. Verder bekijkt de diëtist(e) je huidig gewicht en de evolutie van je gewicht de voorbije maanden en jaren en je voedingspatroon thuis. Eventueel krijg je dieetadvies en hoe je er thuis goede voedingsgewoontes op kunt nahouden. Zou het niet goed zijn om een streefgewicht voorop te stellen?
In geval er bijvoeding nodig is - al dan niet met sondevoeding – krijg je daar ook informatie over.
Psychologische behandeling
Tijdens je opname kan een psycholoog langskomen. De ziekte brengt niet alleen lichamelijke klachten met zich mee, maar vormt vaak ook psychisch een zware dobber. De psycholoog kan je helpen bij het omgaan met en het accepteren van je ziekte. Een belangrijke doelstelling is samen te bekijken hoe je jouw levenskwaliteit op peil houdt ondanks de beperkingen van je ziekte.
Ook kan een psycholoog je helpen wanneer je wenst te stoppen met roken. Roken is de belangrijkste risicofactor voor longziektes. Een rookstop is dan ook absoluut nodig om verergering van klachten te voorkomen. Stoppen met roken is niet eenvoudig, maar zeker mogelijk. Een psycholoog kan hiertoe een eerste aanzet geven.
Nieuwe behandeling CPOD
Een nieuwe behandelingsmethode is bronchoscopische longvolumereductie (BLVR) met endobronchiale éénrichtingskleppen (EBV of ‘endobronchial valve’). AZ Delta is één van de zeven Belgische centra dat erkend is als EBV-centrum waar het implantaat mag worden geplaatst. De techniek laat toe ziekere delen van de longen af te sluiten ten voordele van minder aangetaste gebieden waardoor het teveel aan longvolume afneemt. Hierdoor worden patiënten minder kortademig bij een inspanning en krijgen ze een betere levenskwaliteit.
In deze video wordt de werking van het implantaat gedemonstreerd.
Indien je niet in aanmerking komt voor bronchoscopische longvolumereductie zal worden nagekeken of een chirurgische interventie mogelijk is met als doel de meest aangetaste longgebieden te verwijderen via een zogenaamde “sleutelgatoperatie”.
Elke patiënt wordt besproken met experten van het UZ-Gent en het UZ-Leuven tijdens een multidisciplinair overleg via een videoconference.
Digitaal zorgpad
Tijdens de behandeling worden onze COPD-patiënten gevolgd in een “digitaal zorgpad”. Deze app maakt het mogelijk om de patiënt van zeer dichtbij te blijven opvolgen en kort op de bal te spelen bij eventuele complicaties. Wekelijks worden er e-mails uitgestuurd met de vraag of er bepaalde bijwerkingen zijn. Is dit het geval, dan krijgt het zorgteam automatisch een verwittiging. De patiënt kan ook aangeven of hij/zij wenst gecontacteerd te worden voor een bepaald probleem.
Het digitaal zorgpad is ontwikkeld in nauwe samenwerking met de huisartsen. Bij een raadpleging zal ook de huisarts kunnen nagaan welke behandeling de patiënt krijgt en welke ongemakken er de voorbije periode zijn gemeld.
Support voor COPD-patiënten
- Je huisarts
- Je longarts
- Demonstratie-video’s (volg Inhalation videos).
- Patiëntenverenigingen voor COPD in België en Nederland
- Een website specifiek over longemfyseem: Longemfyseem
- Surf ook eens naar: http://deltaplus.azdelta.be/
- COPD-verpleegkundige: mathijs.bonne@azdelta.be